2020年3月以降、世界中の経済学者が新型コロナウイルス感染症関連の研究を進めている。提案された政策の選択肢には「行動制限(日本では自粛と休業)」「検査と隔離」「高齢者層の選択的行動制限」「行動制限の周期的なオン・オフ」などがある。
米ノースウェスタン大学のマーティン・アイケンバウム教授らの論文は、感染不安が人々の行動を萎縮させ、経済が落ち込むことを理論的に示した。人々が感染を避けるために消費や労働を自発的に減らすと、消費は最悪期には17%(週単位)も低下するという。
ドイツのハレ経済研究所のオリバー・ホルテミュラー教授は、短期間の行動制限の後、大規模な「検査と陽性者の隔離療養」を長期的に続けることが最適だと論じた。しかし検査のコスト(偽陽性や偽陰性の問題を含む)が大きくなると、必ずしも大規模な検査と隔離が最適政策とは言えないことに注意が必要である。
米マサチューセッツ工科大(MIT)のダロン・アセモグル教授らの論文は、高齢者の自粛を長期的に続け、若年者の行動制限は早期に解除することが最適な政策になると論じている。国際医療福祉大学の高橋泰教授の主張も同様だ。
◇ ◇
日本はPCRなどの検査能力や検査数の小ささが際立っている。1日当たりのPCR検査では日本が最大2万件台であるのに対し、米国40万件、ドイツ15万件である。他国に比べて明らかに少ないことが、「市中感染を見逃しているのでは」という強い疑念を国民に抱かせ、消費などの経済活動を萎縮させている。
しかし日本の感染症専門家は、新型コロナの感染特性から、ランダムな検査よりも、クラスター対策の方が有効だと主張する。新型コロナウイルス感染症専門家会議が5月29日にまとめた「新型コロナウイルス感染症対策の状況分析・提言」によると、新型コロナの感染伝播は3密などの条件がそろった時に一部の人が次のクラスターを生む形で進むので、すべての感染者が同等に感染拡大を引き起こすインフルエンザとは異なるという(図参照)。
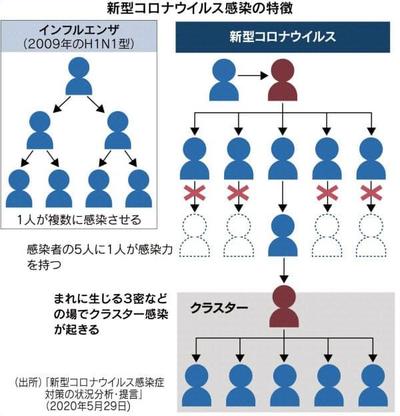
このような特性を持っているウイルスに対しては、クラスターを発見し、接触者調査によって3密になった場などを見つける方が効率的だという。8割の感染者は人にうつさずにウイルスが消える、ランダムな検査で彼らを見つけても感染拡大の防止にあまり役立たない、という。こうした新しい知見は、世界の感染症学界で高く評価されることが期待される。
一方、国立感染症研究所の積極的疫学調査実施要領(5月29日版)では、発症の「2日前」までに濃厚な接触をした人が濃厚接触者となるが、それ以前の接触者は濃厚接触者の定義から外れる。無症状の患者についても、陽性になった検体採取の2日前までが濃厚接触者である。世界保健機関(WHO)は、発症の直前直後に最も感染力が高まるとする。検査能力に制約がある中ではやむを得ないものの、2日より前でも感染力はあるはずなので、本来は濃厚接触者の定義を広げるべきだろう。
また、日本が誇る「遡り」の接触者調査は、発症などの14日前まで遡って感染源を調査するが、無症状の接触者に対してPCRなどの感染検査をするかどうかは、各地で対応が異なるようだ。クラスターの芽を堅実に摘むため、14日前までの接触者は、その人に症状が無くても、感染源などの疑いがあるときはできる限り幅広く検査することが原則のはずだ。この点、全国に周知徹底すべきである。そのため、予算と人材と資源を積み増して検査能力と医療対応能力を増強し、医師の判断で即座に検査できる体制にすべきである。
さらに、日本国内に市中感染が一定程度は広がっていること、今後、海外からの入国者を増やさざるを得ないことなどを考え合わせると、いち早くクラスターの芽を見つけるには、少しでも症状がある人は医師の判断を得て、すぐPCRや抗原検査などを受けられる体制づくりが重要だ。
また冬のインフルエンザ流行期(ピーク時には1日10万~30万人の患者が発生)には、インフルエンザとコロナは症状で区別できないので、疑いのある患者は全てPCRなどの感染検査を受けることにしないと、医療現場が著しく混乱する恐れがある。医療が混乱すれば、緊急事態宣言を再度発出する事態になりかねない。それを避けるため、冬までに1日20万件程度の検査能力と診察能力を構築しておくべきである。
◇ ◇
このように、「11月末までに1日20万件」といった数値的な「目安」を示すことは2つの意味で重要である。1つは、医療や検査の体制が「いつまでにどうなる」という目安となる数値があれば、不確実性が減り、安心感が高まる。消費者や企業は行動計画を立てやすくなり、経済が活性化する。もう1つは、目標数値がないと、必要な人材育成や物資調達の計画も立てようがないからだ。
また、必要な措置(緊急事態の再宣言など)を講じるときには、客観的な説明をして国民の理解を得るという「政策決定プロセスの透明性確保」が、政策の正当性を得る上で必須となる。そのための課題が、先の「状況分析・提言」からいくつか浮かんでくる。
緊急事態宣言を出した背景には医療崩壊懸念があった。しかし、当時の東京都の入院者数データに誤りがあったとの報道もある。実際にどこまで医療が逼迫していたかを検証し、医療提供体制のボトルネックがどこにあるかを見いだすことが、今後の体制強化の材料として必要である。
まず、感染者の重症化・死亡リスクを正確に把握する必要がある。コストの大きい行動制限を国民に求めるならば、リスクの説明と国民的納得を得る「透明性」が強く要請される。死者数の集計だけではなく、年齢や基礎疾患別の分析により、どのグループがハイリスクなのかを示すべきではないか。この情報は、行動規制を設計するのに重要である。
重症化のプロセスについても、より詳細な分析が求められる。発症、中等症、重症、治癒または死亡というプロセスについて、どんな医療的処置に有効性があったのか。新型コロナも、解熱して栄養管理で体力の衰弱を防げば、かなり重症化を防げるとの医療現場の証言もある。現時点での正確な知見を整理して公表し、コロナ対策への国民的な理解を得るべきである。
コロナの第2波やインフルエンザ流行に備え、出入国規制を緩和して経済社会活動を正常化していくには、これからの数カ月または1年程度の時間軸と数量の目安を持った計画を公表し、実行することが不可欠だ。そのうえで医療が限界に来たら国民に自粛と休業を要請するという透明性のある政策運営で安心と信頼を高めるべきである。
